segunda-feira, 24 de maio de 2010
Pneumonia eosinofílica
Sintomas:
A maioria das causas de pneumonia eosinofílica tem sintomas semelhantes. Tosse, febre, falta de respiração e suores noturnos são proeminentes e quase universais. Pneumonia eosinofílica aguda segue um curso rápido tipicamente
Patogênese:
Crêe-se que os eosinófilos fazem um papel central defendendo o corpo contra infecção por parasitas. São causadas muitas doenças, como asma e eczema, quando eosinófilos reagem aos gatilhos ambientais e libertam um excesso de substâncias químicas (citocinas) como a histamina. A característica comum entre causas diferentes de PE é a reação dos eosinófilos ou deficiência orgânica no pulmão.
Equipe; Georgia. Ana Paula, Jessica G.
Necrose tubular Aguda

È causada por destruição das células epiteliais tubulares e , clinicamente , por supressão aguda da função renal. Trata-se da causa mais comum de insuficiência renal aguda.
Pode ser causada por:
- Obstrução vascular orgânica
- Doença glomerular grave, como a GNRP
- Nefrite tubulointersticial aguda
- Infecção maciça
- Coagulação intravascular disseminada
- Obstrução urinária
- Necrose Tubular aguda (NTA)
A NTA ocorre em cerca de 4 em cada 10.000 pessoas. Os riscos para a necrose tubular aguda incluem: ferimento ou trauma que resultam em lesão nos músculos, cirurgia recente de grande porte, reação à transfusão de sangue, choque séptico ou outras formas de choque e hipotensão grave (pressão sangüínea baixa) que dure mais de 30 minutos. Qualquer condição que cause uma redução na quantidade de sangue sendo bombeada pelo coração pode causar NTA. A doença hepática e as lesões causadas pelo diabetes melito (nefropatia diabética) podem predispor uma pessoa a esse distúrbio. A necrose tubular aguda pode ser causada pela exposição a agentes nefrotóxicos, como os aminoglicosídios (antibióticos), agentes antifúngicos, como a anfotericina, medicamentos para prevenir rejeição de órgãos transplantados como a ciclosporina, meios de contraste usados em exames radiográficos e outras substâncias.
Equipe: ( Georgia. Ana paula,Jessica G.)
Fonte: Robbis . Google
Carcinoma esofágico

Carcinoma Escamo Celular Tecido Inferior com infiltração.
O câncer de esôfago também é conhecido como câncer esofágico ou neoplasia do esôfago e existem vários subtipos desse câncer. O tipo adenocarcinoma representa de 50% a 80% de toda a incidência de câncer de esôfago e surge a partir de células glandulares que estão presentes na junção do esôfago e do estômago. Há também o tipo de câncer de células escamosas, que surge a partir de células que revestem a parte superior do esôfago.
Os tumores de esôfago são diagnosticados por meio de biópsia e geralmente levam a disfagia (dificuldade de engolir), dor, entre outros sintomas. Tumores localizados e pequenos são tratados cirurgicamente com curativos. Tumores maiores geralmente não podem ser operados e são tratados com cuidados paliativos. O crescimento do tumor pode ser retardado com tratamentos de quimioterapia, radioterapia ou uma combinação dos dois.
Em alguns casos, a radioterapia e a quimioterapia podem tornar passíveis de operação os grandes tumores. O prognóstico depende da extensão da doença e outros problemas médicos, mas é bastante pobre.
Fonte: Google
Equipe: ( Georgia, Ana paula, Jessica G.)
SUSCEPTIBILIDADE A LESÃO HEPÁTICA
Idade
Adultos: isoniazida, halotano e acetaminofeno; crianças: aspirina e valproato
Sexo
Mulheres mais susceptíveis que homens a todas as formas de hepatopatia por drogas
Dose
Drogas hepatotóxicas (acetaminofen, tetraciclina); idiossíncráticas (isoniazida, dantrolene)
Duração / dose total
Metotrexate
Via de administração
Tetraciclina endovenosa é tóxica (a oral dificilmente)
Interação medicamentosa
Valproato + clorpromazina = colestase; MACO + troleandomicina = colestase; rifampicina + isoniazida = aumento da hepatotoxicidade; álcool aumenta toxicidade do acetaminofen, metotrexate e isoniazida
Oxigenação tissular
Hipóxia tissular aumenta hepatotoxicidade do CCI4 e halotano
Função renal
Insuficiência renal aumenta toxicidade da tetraciclina e alopurinol
Patologias
AIDS: TMP-SMZ, oxacilina e dapsona; febre reumática ativa: aspirina
Fatores genéticos
Metabolizadores lento de debrisoquina; insuficiência de hidrolase epóxido; haplótipos HLA
Intervalo
Doses diária de metotrexate são muito mais tóxicas que doses semanais
Endócrino
Hipertireoidismo: CCI4; obesidade: halotano; diabéticos obesos: metotrexate
Fonte: google
Equipe: ( Georgia , Ana paula, Jessica G.)
Padrões moforlógicos e funcionais gerais da lesão hepática

O fígado é vulnerável a uma grande variedade de insultos metabólicos, tóxicos, microbianos, circulatórios e neoplásicos.Em casos, a doença é primária do fígado, como hepatite viral e carcinoma hepatocelular. Com maior frequência, o envolvimento hepática é secundário, muitas vezes devido a uma das doenças mais comum em seres humanos, como descompensação cardíaca, câncer disseminado, alcoolismo e infecção extra-hepaticas.A enorme reserva funcional do fígado oculta, até certo ponto, o impacto clínico da lesão hepática inicial. Contudo, com a progressão da doença difusa ou ruptura estratégica do fluxo biliar, as consequências da disfunção hepática tornam-se ameaçadoras á vida.
Fonte: ROBBIS
Equipe: ( Georgia, Ana Paula, Jessica G)
domingo, 23 de maio de 2010
Doença de Wilson
A doença de Wilson, também conhecida como degeneração hepatolenticular, é distúrbio genético do metabolismo do cobre, descrita como entidade clínica pela primeira vez por Wilson em 19121. Entretanto, só em 1940 a doença foi relacionada ao acúmulo de cobre no fígado e cérebro2.
Herdada em caráter autossômico recessivo, apresenta prevalência de 1 caso em cada 30.000 a 50.000 nascidos vivos. Sendo os pais homozigóticos, a chance de o filho nascer com a doença é de 25%. O defeito genético encontra-se localizado no braço longo do cromossomo 13, na região 13q14. O produto do gene é uma ATPase transportadora do cobre, já tendo sido descritas várias mutações3.
Não obstante o metal seja, indubitavelmente, o responsável pela doença, não há correlação entre a concentração do cobre hepático e o tipo e gravidade da lesão do órgão. Jovens doentes assintomáticos podem ter níveis de cobre hepático muito superiores àqueles observados em pacientes em que a doença já progrediu para cirrose e acometimento do sistema nervoso central4.
A transição da forma assintomática para o grave comprometimento hepático ou cerebral varia, sendo que o diagnóstico só pode ser efetuado se anormalidades bioquímicas ou o aparecimento de sintomas levarem à investigação e descoberta dos achados patognomônicos4. Após mobilização do cobre do fígado e sua deposição em outros órgãos, especialmente sistema nervoso central, córneas e rins, a síndrome completa poderá se desenvolver4.
Predomina em pessoas jovens, com 60 a 70% dos acometidos procurando cuidados médicos entre os 8 e 20 anos, sendo mais rara antes dos 3 e após os 40 anos4. As manifestações clínicas são decorrentes do acúmulo de cobre nos diversos tecidos, principalmente fígado, gânglios da base, córneas, rins e articulações2. Infelizmente, a maioria dos sintomas são inespecíficos, respondendo pela alta freqüência de diagnósticos efetuados tardiamente ou não-concretizados, especialmente em indivíduos sem história familiar. Muitos dos pacientes diagnosticados na forma assintomática apresentaram apenas uma transinemia inexplicada ou são irmãos ou parentes de pessoas com a doença clínica4.
O envolvimento hepático ocorre, em geral, antes dos 20 anos, ao passo que a forma neurológica tende a aparecer após os 20 anos, podendo existir superposição entre as duas formas da doença. As manifestações hepáticas podem se apresentar como hepatite crônica, cirrose e, mais raramente, hepatite fulminante. As alterações neurológicas são variáveis, predominando os sintomas extrapiramidais, tremores, distonia, disartria, alterações de humor, sintomas psiquiátricos e, se não tratada, diminuição progressiva da capacidade intelectual2.
É doença progressiva e fatal se não for diagnosticada e tratada precocemente. O diagnóstico baseia-se na presença do anel corneal de Kayser-Fleischer, na diminuição dos níveis séricos de ceruloplasmina (menor que 20 mg/dL em 96% dos pacientes) e aumento dos níveis plasmáticos e da eliminação urinária do cobre4. A biópsia hepática é essencial para o diagnóstico definitivo em pacientes assintomáticos ou com manifestações hepáticas. A concentração do cobre hepático superior a 250 mg/g permite o diagnóstico da doença se os achados histológicos são compatíveis.
Postado por: Ana paula, Georgia, Jessica
domingo, 16 de maio de 2010
Hemangioma Hepático

É o nódulo mais comumente encontrado no fígado. porém é um tumor formado por vasos sanguíneos com variáveis tamanhos. Se caso o tumor for maior que 4cm, podemos denominar de hemangioma gigante. Pode ser normal ou múltiplo.
Tumores Benignos do fígado
 Hemangioma
HemangiomaEsses tumores podem também trazer complicações, incluindo raramente a morte, se diagnósticados ou tratados de modo errado.
Síndrome de Mirizzi

mulheres acima dos 40 anos de idade.
Descrita em 1948 por P.L. Mirizzi consiste na obstrução extrínseca da via biliar (ducto hepático comum) por um cálculo impactado no ducto cístico ou no infundíbulo da vesícula biliar desencadeando um processo inflamatório com espasmo secundário do colédoco que se manifesta com icterícia obstrutiva. É causa comum de conversão de cirurgia laparoscópica para via aberta.
Em seu relato inicial, MIRIZZI descreveu ducto cístico paralelo ao ducto hepático comum; impactação de um cálculo no ducto cístico ou colo da vesícula biliar; obstrução mecânica do ducto hepático comum pelo cálculo ou secundária à inflamação e presença de icterícia intermitente ou permanente, podendo ocasionar colangite recorrente e, em casos de prolongamento do quadro, cirrose biliar secundária.
A sintomatologia, por ser intermitente, pode
dificultar o diagnóstico. Os sintomas mais comuns incluem: icterícia (96,1%), dor abdominal (88,3%), colúria (87,0%), vômitos (45,4%), emagrecimento (31,1%) e prurido (24,6%).
A pesquisa diagnóstica deve incluir ultrassom (US) de abdome, tomografia computadorizada de abdome (TC) , colangiografia transparietohepática (CTPH) ou colangiopancreatografia endoscópica retrógrada (CPER). O tratamento cirúrgico é complicado e controverso. A colecistectomia é usualmente resolutiva na ausência de fístula. Caso haja fístula, o tratamento cirúrgico deve incluir o reparo das lesões e, em certos casos, o uso de próteses.
Fonte: http://www.sobracil.org.br/revista/rv020202/rbvc020202_75.pdf
Postado por: Nara Juliana (Biomedicina 348-6)
Colecistose

É duvidoso que qualquer delas seja causa de sintomas mas com frequência são-lhe erradamente atribuídos sintomas dispépticos e sintomas da DRGE (doença do refluxo gastro-esofágico).
O diagnóstico faz-se com os exames imagiológicos sobretudo com o mais utilizado: a ecografia. A colesterelose que é a mais frequente destas situações pode apresenta-se com aspecto de pólipo por vezes volumoso, geralmente séssil mas por vezes pediculado. A adenomionatose, a segunda alteração mais frequente tem geralmente um aspecto diverticular que penetra na camada parietal.
Estas situações, são quase sempre assintomáticas e não requerem tratamento. Na colesterolose o tamanho e aspecto do pólipo pode ser difícil de distinguir dum tumor benigno, um adenoma e, na dúvida, será melhor recorrer ao tratamento cirúrgico. A atitude defendida é a seguinte: se o pólipo tem mais de 10 mm a cirurgia é a terapêutica a efectuar, se o pólipo tem menos de 5 mm não deve fazer-se nada. Ficam os pólipos entre 5 e 10 mm que devem vigiar-se de 6 em 6 meses durante 1 ou 2 anos. Se não aumentarem de tamanho durante este tempo é porque não se vão modificar.
Deve ter-se em mente que os tumores benignos (adenoma, lipoma etc.) são muito raros na vesícula e desconhecemos o seu potencial de malignização.
Fonte: http://www.gastroalgarve.com/doencasdotd/vesicula/colecistoses.htm
Postado por: Nara Juliana (Biomedicina 348-6)
colecistite aguda

A forma alitiásica (5 a 10%) é caracterizada pela ausência de cálculos e constitui uma forma com pior prognóstico. A fisiopatologia desta entidade não está completamente esclarecida mas é, provavelmente, multifactorial, englobando a ação de mediadores inflamatórios, da isquemia tecidular e da estase biliar. A forma xantogranulomatosa exibe espessamento xantogranulomatoso da parede vesicular. A forma enfisematosa, caracterizada pela presença de ar na parede vesicular devido à infecção por bactérias anaeróbias produtoras de gás, incluindo o Clostridium perfringens, evolui para sepse e colecistite gangrenosa. É frequente nos diabéticos (30 a 50%). A torção da vesícula biliar ocorre por fatores inerentes, adquiridos e outras causas físicas. Um fator inerente é a vesícula flutuante, que é demasiado móvel. Fatores adquiridos incluem ptose visceral, anomalias da curvatura da coluna vertebral e perda de peso. Fatores físicos compreendem alterações súbitas da pressão intra-abdominal, mudanças súbitas da posição corporal e traumatismo abdominal. São complicações da colecistite aguda: (1) perfuração, que resulta de isquemia e necrose da parede, (2) empiema (pus no interior da vesícula biliar), (3) peritonite biliar, ocasionada pela rotura vesicular, (4) abcesso pericolecístico, que traduz uma perfuração septada da vesícula, (5) fístula bilio-entérica, que se pode estabelecer entre a vesícula e o duodeno com migração de cálculo (se este for volumoso, pode provocar uma situação de oclusão intestinal denominada por íleo biliar) e (6) síndrome de Mirizzi, que consiste na compressão da via biliar principal por um cálculo encravado no infundíbulo (tipo 1) ou no estabelecimento de fístula entre a vesícula e via biliar (tipos 2 a 4, dependendo do diâmetro da fístula).
Fonte:http://portal.alert-online.com/guia_medico/
Postado por: Nara Juliana (Biomedicina 348-6)
Colelitíase

Esses cristais podem ocorrer em diversas porções do trato biliar, como o ducto colédoco (causando colédocolitíase) e a vesícula biliar. Os cristais podem obstruir o trato biliar, causando icterícia, e o ducto pancreático, levando à pancreatite. A colelitíase se trata especificamente da formação desses cristais na vesícula biliar.
Os cristais variam bastante em forma e tamanho, dependendo de sua composição. Os pequenos são mais perigosos pois podem migrar e obstruir os dúctos. Geralmente na vesícula são formados vários cristais pequenos, ou um único cristal grande.
É mais comum em mulheres, obesos e pessoas em idade fértil. O que dá origem à referência mnemônica dos "4 F's", do inglês: Fat, Fertile, Females, Forty.
É importante ressaltar que o simples fato de não se encaixar nesse perfil, não impede que os cristais se desenvolvam. Esse perfil é apenas o mais comum entre pessoas que apresentam o problema.
Atualmente o tratamento mais comum é a remoção total da vesícula biliar, chamada colecistectomia, pois era muito comum a formação de novos cristais após a cirurgia de remoção dos mesmos.
Fonte: http://pt.wikipedia.org/wiki/Colelit%C3%ADase
Postado por: Nara Juliana (biomedicina 348-6)
terça-feira, 11 de maio de 2010
Distúrbio Circulatório

Infarto
O infarto do miocárdio se dá quando o suprimento de sangue a uma parte do músculo cardíaco é reduzido ou cortado totalmente. Isso acontece quando uma artéria coronária está contraída ou obstruída, parcial ou totalmente.
Com a supressão total ou parcial da oferta de sangue ao músculo cardíaco, ele sofre uma injúria irreversível e, parando de funcionar, o que pode levar à morte súbita, morte tardia ou insuficiência cardíaca com conseqüências desde severas limitações da atividade física até a completa recuperação.O infarto do miocárdio pode também acontecer em pessoas que têm as artérias coronárias normais. Isso acontece quando as coronárias apresentam um espasmo, contraindo-se violentamente e também produzindo um déficit parcial ou total de oferecimento de sangue ao músculo cardíaco irrigado pelo vaso contraído.
Esse tipo de espasmo também pode acontecer em vasos já comprometidos pela ateroesclerose.O prognóstico quanto à qualidade de vida e a duração da vida após um infarto do miocárdio depende da gravidade, da extensão do infarto e de outras doenças que acompanham o paciente.
Cerca de 1 milhão e meio de pessoas sofrem um infarto nos Estados Unidos por ano. Nos últimos anos, tem aumentado a incidência de infartos em mulheres, por outro lado a sobrevida tem aumentado devido à mais eficazes meios de tratamento.
A curto prazo, o prognóstico é pior em pessoas idosas, diabéticos, portadores de insuficiência cardíaca e portadores de insuficiência renal.
A causa mais freqüente de morte em infartados é o choque que acontece em 7% dos casos. A incidência de choque não tem diminuído nos últimos anos.
O bloqueio aurículo ventricular é freqüente e pode ser tratado com marcapassos.
A longo prazo, o prognóstico, tanto para a duração quanto para a qualidade de vida, também dependem da severidade do infarto e das medidas preventivas tomadas.
Não existem testes para prever quando um novo ataque vai ocorrer. Admite-se que até 30% de novos ataques fatais e de cirurgias cardíacas podem ser evitadas com a adoção de um estilo de vida saudável e adesão ao tratamento.
Os médicos sabem que 66% dos pacientes não mudam o seu estilo de vida e não seguem as prescrições e conselhos médicos para evitar um novo infarto.
Referência: http://www.abcdasaude.com.br/artigo.php?300
Distúrbio Circulatório

Hemorragia É a perda de sangue provocada pelo rompimento de uma artéria ou veia. Ela pode ser:
Visível ou externa
A gravidade depende da quantidade e rapidez de sangue perdido.
Como reconhecer quando há rompimento da artéria?
O sangue é vermelho vivo, claro (com bastante oxigênio) e flui em jatos rápidos e fortes, de acordo com o batimento cardíaco, portanto perde-se maior quantidade de sangue, sendo mais grave e exigindo procedimentos para estancamentos urgentes.
E o rompimento de uma veia?
O sangue é vermelho escuro, quase roxo (com pouco oxigênio), fluindo de forma lenta e contínua com uma intensidade geralmente menor (dependendo do tamanho do ferimento), geralmente é menos grave e uma simples compressão resolve.
Como proceder?
- Deite imediatamente a vítima;
- Se possível, mantenha o local do ferimento em posição mais elevada;
- Se o ferimento for pequeno, pressione com o dedo até o sangue parar;
- Aplique um curativo de gaze ou pano limpe e pressione;
- Se o curativo molhar rapidamente, coloque outro por cima, o aproveitamento será melhor para a coagulação do sangue, sem trocar o curativo;
- Amarre um pano, atadura, gravata, cinto ou lenço por cima do curativo (para firmar), sem apertar muito, para não prejudicar a circulação;
- Evite movimentos da parte afetada;
- Se continuar o sangramento, comprima a artéria mais próxima;
- Corpos estranhos não devem ser retirados dos ferimentos, proteja somente em volta;
- Nunca aplique substâncias da medicina caseira, pois irá prejudicar o trabalho dos médicos na limpeza e no procedimento final.
Tornando-se mais grave, pois demora mais para aparecer os sintomas, acompanhe atentamente até a chegada de uma equipe especializada, pois não podemos ajudar muito e ela pode levar o acidentado rapidamente ao estado de choque. Os principais sinais são:
- Pulsação acelerada ou fraca;
- Pele fria e pálida;
- Mucosas na boca e dos olhos esbranquiçadas;
- Extremidades arroxeadas pela pouca irrigação sangüínea;
- Sede;
- Tontura;
- Inconsciência.
- Deite a vítima de maneira que a cabeça fique mais baixa que o corpo;
- Coloque compressas frias ou bolsa de gelo no local da hemorragia;
- Não permita que a vítima tome líquidos;
- Observe atentamente, pois o risco de parada cardíaca ou respiratória aumentam;
- A vítima precisa de atendimento médico com a maior urgência.
É causada geralmente por entupimento de vasos sangüíneos do nariz, mas em acidentes de trânsito pode ser sinal de traumatismo craniano.
O procedimento é mais simples:
- Faça a vítima ficar sentada em local fresco, cabeça um pouco levantada, roupa afrouxada;
- A vítima deve respirar pela boca, não assoar o nariz;
- A narina deve ser comprimida de 5 a 10 minutos;
- Uma compressa fria deve ser colocada no nariz, na testa e na nuca;
- Não parando a hemorragia, ou em caso de inconsciência, a vítima deve ser encaminhada a uma equipe especializada.
Distúrbio Circulatório
A congestão é, na realidade, uma alteração aguda da digestão, ou seja, uma interrupção da digestão. Essa alteração pode acontecer em qualquer nível, mas na grande maioria das vezes, acontece quando o alimento ainda se encontra dentro do estômago. Geralmente na fase inicial da digestão alguma interferência faz com que essa digestão se interrompa ou se faça de uma forma inadequada. Congestão é um termo popular, pois em termos médicos se falaria que essa pessoa teve uma indigestão ou uma dispepsia aguda.
Inicialmente, o paciente que estiver com a congestão vai ter os sintomas que se referem ao estômago. Então ele vai começar a se sentir mal com uma sensação de peso e de que não está fazendo a digestão, associada a uma distensão (estufamento) do abdômen, sintomas de enjôo e náuseas, isso numa fase mais inicial. Dependendo da progressão e da intensidade isso também pode acompanhar de sintomas gerais, como um mal estar, sensação de desmaio, suor, extremidades frias e palidez da pele são alguns dos sintomas ao nível do aparelho digestivo, acompanhados ou não, de sintomas gerais.
Distúrbio Circulatório

O edema é o acúmulo anormal de líquido no espaço intersticial. Ele é constituído por uma solução aquosa de sais e proteínas do plasma, cuja exata composição varia com a causa do edema. Quando o líquido se acumula em todo o corpo, caracteriza-se o edema generalizado. Quando ocorre em locais determinados o edema é localizado, como por exemplo o edema nas pernas de pessoas com varizes.
Existem três tipos de edema: o edema comum, o linfedema e o mixedema.
Edema Comum: É composto de água e sal, quase sempre é generalizado.
O linfedema: É o edema cuja formação deve-se ao acúmulo de linfa. Ele ocorre nos casos em que os canais linfáticos estão obstruídos ou foram destruídos, como nas retiradas de gânglios na cirurgia de câncer do seio. O esvaziamento ganglionar facilita o surgimento do edema no braço. Outro exemplo de linfedema é a elefantíase, que se acompanha de grande deformação dos membros inferiores.
O mixedema: É outro tipo de edema de características especiais por ser duro e com aspecto da pele opaca, ocorrendo nos casos de hipotireoidismo. No mixedema, além da água e sais, há acúmulo de proteínas especiais produzidas no hipotireoidismo.
Referência: http://www.abcdasaude.com.br/artigo.php?169
terça-feira, 4 de maio de 2010
Esteato-hepatite

De causa ainda desconhecida, o organismo desencadeia uma inflamação contra os hepatócitos com acúmulo de gordura, que são gradualmente destruídos. Dependendo da intensidade desta destruição, isso pode levar à formação de fibrose que vai se acumulando e progredindo até a formação de nódulos, o que caracteriza a cirrose.
Os mecanismos que desencadeiam a hepatite em um paciente com esteatose simples não são conhecidos, mas estudos recentes já têm mostrado os mecanismos da inflamação e formação de fibrose. Então nestes casos a esteatose é tanto a causa quanto o resultado da formação de espécies reativas de oxigênio, peroxidação lipídica e stress oxidativo, redução na função da cadeia respiratória mitocondrial, depleção de ATPs e produção de citocinas pró-inflamatórias, incluindo fator de necrose tumoral alfa (TNF-α). Em modelos animais, observou-se ciclo auto-perpetuado de resistência insulínica e inflamação pela ativação crônica da quinase inibitória kappa beta (IKKβ) e interações com o fator de transcripção nuclear NFκβ. Estudos também demonstraram a natureza pró-fibrogênica (estímulo à fibrose hepática) pela hiperinsulinemia, hiperglicemia e pela leptina.
REFERÊNCIAS: http://www.hepcentro.com.br/esteatose.htm
EQUIPE: MARIA ALCIENE, SOCORRO ALINE, KADDYJA MARIA, TALYTA RÚBIA
sábado, 1 de maio de 2010
Nefrite Intersticial Aguda induzida por Fármacos
Trata-se de uma reação adversa bem recolhecida a um número cada vez maior de fármacos, como:
sulfanamidas, penicilina sintética, outros antibíoticos, diúretico, AINE e outros fámacos.
No exame histopatológico, as anormalidades são abservadas no interstício, que apresenta edema pronuciado e infiltrados por células mononucleares, principalmente linfócitos e macrofagos.
Patogenia: mecanismo imune; hipersensibilidades, aumento do níveis séricos de IgE.
Equipe: Georgia, Ana paula, Jessica
Fonte: Robbis
Carcinoma esofágico

Nos Estados Unidos, os carcinoma esofágico malignos apresentam cerca de 6% de todos os cânceres do trato gastrointestinal, e são respónsaveis por um número desproporcional de mortes pelo o câncer.
Eles permanecem assintomaticos e são geralmente descobertos quando não ha mais cura. Durante muitos anos, a maioria os cânceres esofágico tinham origem escamosa, hoje se sabe que é apartir da camada epitelial.
Apresentam comportamento biológico agressivo, com infiltração local, comprometendo linfonodos mediastinais, supraclaviculares, celíacos e cervicais. Na maioria dos casos esses tumores se estendem para fora da parede esofágica, pois a ausência da serosa favorece a extensão. Desse modo, existe o comprometimento direto de estruturas torácicas, principalmente pulmões, traquéia e árvore brônquica, aorta, nervo laríngeo recorrente esquerdo, e também extratorácicas, como o cérebro e outros órgãos.
O carcinoma de células escamosas (com incidência maior que 85%) e o adenocarcinoma são os tipos mais freqüentes de carcinomas esofágicos e estão relacionados com o consumo de álcool e tabaco, além de outras causas.
Equipe: Georgia, Ana paula, Jessica
Fonte: google, Robbis
Doença de Wilson
O gene da doença, designa-se ATP7B, reside no cromossomo 13 e codifica uma ATPase transmembrana que transporta o cobre localizada na membrana canalicular do hepatócito.
Manifestações clínicas; A idade de início e a apresentação clínica da doença são extremamente variaveis, porém o distúrbio raramente se manisfesta antes dos 6 anos de idade. A apresentação mais comum é uma doença hepática aguda ou crônica.
O diagnóstico bioquimico basea-se em uma redução da ceruloplasmina sérica, aumento do conteúdo hepático de cobre e excreção urinária aumentada de cobre.
Equipe:Georgia. Ana paula, jessica
Hemacromatose genética

Caraccteriza-se pelo acúmulo excessivo de ferro corporal, a maior parte do qual se deposita em orgãos parenquimatosas como o fígado e pâncreas.
A mesma resulta de um defeito génetico que acarreta absorção excessivo de ferro ou da administração presentar caracteristicas como:
cirrose micronodular ( todos os pacientes)
Diabetes Mellitus 75 a 80%
Pigmentação cutânea 75 a 80% dos casos
Fonte: Robbis
Equipe: Georgia, ana paula, jessica
segunda-feira, 26 de abril de 2010
Distúrbios circulatórios
Hiperemia e congestão são caracterizados pelo aumento de volume sangüíneo em um tecido ou área afetada. É dividida em : hiperemia ativa e hiperemia passiva ou congestão. A primeira é causada por uma dilatação arterial ou arteriolar que provoca um aumento do fluxo sangüíneo nos leitos capilares, com abertura da capilares inativos. A segunda decorre de diminuição da drenagem venosa.
Consequência da hiperemia ativa : aumento da vermelhidão na região afetada. Causa da dilatação arteriolar e arterial : mecanismos neurogênicos (rubor) simpáticos e liberação de substâncias vasoativas. Hiperemia ativa da pele : dissipar um excesso de calor (exercício físico - fisiológica e estado febril - patológica). Fisiológica - digestão, exercício físico, emocões, ambientes secos.]
Consequência da hiperemia passiva : coloração azul-avermelhada intensificada nas regiões afetadas, conforme sangue venoso se acumula. Tal coloração aumenta quando há um aumento da concentração de hemoglobina não-oxigenada no sangue - cianose. Congestão pode ser um fenômeno sistêmico (insuficiência cardíaca) ou localizado (obstrução de uma veia). No primeiro caso, ocorre na descompensação ventricular direita - afeta todo o corpo, poupando os pulmões - e na descompensação ventricular esquerda - afeta apenas o circuito pulmonar. No segundo caso, temos como exemplo o comprometimento da circulação porta e o bloqueio do retorno venoso de uma extremidade através de uma obstrução. Existe uma ligação entre formação de edema e congestão dos leitos capilares. Congestão aguda - vasos distendidos e órgão mais pesado ; congestão crônica - hipotrofia do órgão e micro-hemorragias antigas.
Referência:http://medworks1.tripod.com/Patologia/disturbios_circulatoriosii.htm
Equipe:Amanda Kelly,Ana Cristina,Sâmia Sousa
Distúrbios circulatórios: Hiperemia passiva

Imagem: Corte longitudinal de fígado com hiperemia passiva, em que se observam regiões mais escuras de permeio a regiões mais claras no parênquima do órgão. O tamanho deste está normal. Observa-se duas áreas de coloração diferente, as quais apresentam um padrão semelhante a "noz- moscada".
Conceito: Alteração no retorno venoso
Consequências da hiperemia passiva crônica de longa duração no figado :
Macroscopia: ocorre um aumento do volume, ele passa a ser palpável e doloroso, pois o acúmulo de sangue, edema, distende a cápsula (hepatomegalia). Adquire coloração aroxeada.
Microscopia: os sinusóides próximos a veia centrolobular ficam dilatados e cheios de hemácias. Os hepatócitos começam a sofrer hipóxia. Ocorre uma alteração denominada esteatose (as células passam a acumular lipídios, pela redução de seu metabolismo).O fígado é denominado fígado em noz-moscada ou fígado cardíaco (devido a região em torno da veia centrolobular se encontrar avermelhada, enquanto a periferia fica amarelada).
OBS: os hepatócitos sofrem necrose, e são substituídos por fibrose, o endurecimento do fígado é por conta dessa fibrose.
Postado por: Amanda Kelly, Ana Cristina, Samia Sousa - Biomed 221.5
Referencia:
http://medworks1.tripod.com/Patologia/disturbios_circulatoriosii.htm
domingo, 25 de abril de 2010
DIAGNÓSTICO POR IMAGEM DO HEMANGIOMA HEPÁTICO
 Hemangioma é o tumor hepático benigno mais comum, com incidência em estudos de autópsias variando entre 0,4 a 20 %, e a sua diferenciação com tumores hepáticos malignos primários e secundários é um dilema clínico comum.
Hemangioma é o tumor hepático benigno mais comum, com incidência em estudos de autópsias variando entre 0,4 a 20 %, e a sua diferenciação com tumores hepáticos malignos primários e secundários é um dilema clínico comum.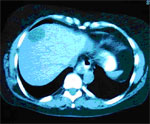
 São pequenos tumores benignos formados por vasos sanguíneos enovelados.
São pequenos tumores benignos formados por vasos sanguíneos enovelados.
 Surgem durante a formação do embrião, antes do nascimento, podendo ocorrer em diversos órgãos, entre eles a pele e o fígado. Manchas de nascimento vermelhas normalmente são causadas por hemangiomas na pele.
Surgem durante a formação do embrião, antes do nascimento, podendo ocorrer em diversos órgãos, entre eles a pele e o fígado. Manchas de nascimento vermelhas normalmente são causadas por hemangiomas na pele.
 Ocorre em todos os grupos etários, mas é mais freqüente em adultos, particularmente mulheres, com uma relação entre o sexo feminino e o masculino de 5:1. Ocorrem de maneira múltipla em até 50% das vezes.
Ocorre em todos os grupos etários, mas é mais freqüente em adultos, particularmente mulheres, com uma relação entre o sexo feminino e o masculino de 5:1. Ocorrem de maneira múltipla em até 50% das vezes.
 A maioria dos hemangiomas, especialmente os menores que 4,0 cm, raramente produzem sintomas. Por outro lado, hemangiomas com grandes dimensões têm sido associados a dores abdominais e hepatomegalia. Hemorragia espontânea foi relatada como complicação em hemangiomas hepáticos gigantes.
A maioria dos hemangiomas, especialmente os menores que 4,0 cm, raramente produzem sintomas. Por outro lado, hemangiomas com grandes dimensões têm sido associados a dores abdominais e hepatomegalia. Hemorragia espontânea foi relatada como complicação em hemangiomas hepáticos gigantes.
 Não há relatos de malignização em hemangiomas hepáticos. Uma vez diagnosticados, as lesões não tendem a crescer. Vários trabalhos de seguimento evolutivo de hemangiomas por longos períodos (de até sete anos), mostraram estabilidade do tamanho das lesões em mais de 80% dos casos.
Não há relatos de malignização em hemangiomas hepáticos. Uma vez diagnosticados, as lesões não tendem a crescer. Vários trabalhos de seguimento evolutivo de hemangiomas por longos períodos (de até sete anos), mostraram estabilidade do tamanho das lesões em mais de 80% dos casos.
 O aspecto ultra-sonográfico típico do hemangioma hepático é o de uma lesão hiperecogênica, homogênea, com limites bem definidos.É estimado que aproximadamente 67 a 79% dos hemangiomas sejam hiperecogênicos, e desses, 58 a 73% sejam homogêneos.
O aspecto ultra-sonográfico típico do hemangioma hepático é o de uma lesão hiperecogênica, homogênea, com limites bem definidos.É estimado que aproximadamente 67 a 79% dos hemangiomas sejam hiperecogênicos, e desses, 58 a 73% sejam homogêneos.
 A alta ecogenicidade dos hemangiomas à ultra-sonografia (US) parece ser decorrente das múltiplas interfaces entre as paredes dos vários espaços vasculares e o sangue no interior dos mesmos.
A alta ecogenicidade dos hemangiomas à ultra-sonografia (US) parece ser decorrente das múltiplas interfaces entre as paredes dos vários espaços vasculares e o sangue no interior dos mesmos.
 Os hemangiomas podem apresentar aspectos atípicos à US em até 45% dos casos. Padrões heterogêneos na ecogenicidade das lesões, que incluem áreas centrais hipoecogênicas ou bordas hiperecogênicas, são devidos a fibrose, trombose e necrose hemorrágica. Um hemangioma pode se apresentar como um nódulo hipoecogênico em um fígado que apresenta infiltração gordurosa difusa (esteatose).
Os hemangiomas podem apresentar aspectos atípicos à US em até 45% dos casos. Padrões heterogêneos na ecogenicidade das lesões, que incluem áreas centrais hipoecogênicas ou bordas hiperecogênicas, são devidos a fibrose, trombose e necrose hemorrágica. Um hemangioma pode se apresentar como um nódulo hipoecogênico em um fígado que apresenta infiltração gordurosa difusa (esteatose).
 A maioria dos hemangiomas hepáticos não apresentam quantidade significativa de fluxo detectável à US com doppler.
A maioria dos hemangiomas hepáticos não apresentam quantidade significativa de fluxo detectável à US com doppler.
 A tomografia computadorizada (TC) têm sido tradicionalmente utilizada para confirmar o diagnóstico de lesões sugestivas de hemangiomas encontradas à US.
A tomografia computadorizada (TC) têm sido tradicionalmente utilizada para confirmar o diagnóstico de lesões sugestivas de hemangiomas encontradas à US.
 A ressonância magnética (RM) tem despontado como método confiável para a caracterização de hemangiomas hepáticos, com acurácia na diferenciação entre hemangiomas e lesões malignas variando entre 85 e 97%.
A ressonância magnética (RM) tem despontado como método confiável para a caracterização de hemangiomas hepáticos, com acurácia na diferenciação entre hemangiomas e lesões malignas variando entre 85 e 97%.
 Nas imagens ponderadas em T1 os hemangiomas podem se apresentar hipo ou isointensos ao parênquima hepático adjacente. Nas imagens ponderadas em T2, o aspecto clássico do hemangioma, presente em 76 a 100% dos casos em diferentes séries, é o de uma lesão acentuadamente hiperintensa, predominantemente homogênea e com limites bem definidos
Nas imagens ponderadas em T1 os hemangiomas podem se apresentar hipo ou isointensos ao parênquima hepático adjacente. Nas imagens ponderadas em T2, o aspecto clássico do hemangioma, presente em 76 a 100% dos casos em diferentes séries, é o de uma lesão acentuadamente hiperintensa, predominantemente homogênea e com limites bem definidos
 Para a correta caracterização tecidual e diferenciação entre hemangiomas e lesões hepáticas sólidas malignas (metástases e hepatocarcinoma) é necessário a utilização de imagens altamente ponderadas em T2, utilizando tempos de ecos ao redor de 160 ms. Nestas imagens os hemangiomas tendem a permanecer com alta intensidade de sinal, ao contrário da queda progressiva observada na grande maioria das lesões sólidas malignas.
Para a correta caracterização tecidual e diferenciação entre hemangiomas e lesões hepáticas sólidas malignas (metástases e hepatocarcinoma) é necessário a utilização de imagens altamente ponderadas em T2, utilizando tempos de ecos ao redor de 160 ms. Nestas imagens os hemangiomas tendem a permanecer com alta intensidade de sinal, ao contrário da queda progressiva observada na grande maioria das lesões sólidas malignas.POSTADO POR: Maria Albertina Deodato de Brito em 23/04/2010 às 11;00
REFERÊNCIAS:http://www.doençasdofigado.com.br/doenças_do_figado_57.html
TUMORES BENÍGNOS DO FÍGADO
Os tumores benignos do fígado, apesar de benignos, podem estar associados a complicações, incluindo raramente morte, se diagnosticados ou tratados de modo errado. A maioria, no entanto, tem complicações tão raras que o risco de tratamento é maior que o do tumor. Nesses casos, o acompanhamento por profissional sem conhecimento técnico suficiente pode levar a exames e tratamentos desnecessários ou prejudiciais.
São nódulos de regeneração que surgem após necrose hepática submaciça. Contém arquitetura portal normal com hepatócitos hiperplásicos, mas sem características neoplásicas.
É uma condição rara, que pode estar relacionada a hiperplasia nodular regenerativa. São nódulos de hepatócitos hiperplásicos na região peri-hilar, associados a hipertensão portal. Está associada a redução dos ramos portais, mas não está claro se essa é uma causa ou conseqüência dos nódulos, pois não há sinais de compressão. Pode haver ainda transformação cavernomatosa na veia porta.
São lesões muito comuns, encontradas em cerca de 0,17 % das necrópsias e exames de ultra-som. Costumam ter uma parede fina, fracamente celular e fibrosa, com um epitélio cubóide simples, contendo líquido claro. Ao ultra-som, é anecóide e sem ecos em seu interior. Com esse achado característico, não há nenhum diagnóstico diferencial. Outras lesões císticas do fígado, como abscessos, hematomas, metástases, etc são ecograficamente muito distintas. Os cistos hepáticos simples são assintomáticos, a não ser que sejam muito volumosos e/ou comprimam outras estruturas, o que é muito incomum. Não há qualquer necessidade de tratamento se não há complicações.

Cisto Hepático
POSTADO POR: Maria Albertina Deodato de Brito, em 23/04/2010, às 10:45
REFERÊNCIAS: http://www.hepcentro.com.br/tumores_benignos.htm
DIAGNÓSTICO,TRATAMENTO E PROGNÓSTICO PARA O ADENOMA HEPATO CELULAR
Diagnóstico
O exame físico geralmente é normal, com a exceção de tumores palpáveis e nos casos de rutura, com achados típicos de hemoperitônio. Exames laboratoriais costumam ser normais, mas podem apresentar elevações pequenas de transaminases e enzimas canaliculares. O ultra-som e a tomografia diagnosticam a lesão sem dificuldades, apesar da comprovação não ser tão fácil. Como há redução na quantidade das células de Kupffer, a cintilografia com enxofre coloide radioativo mostra área com pouca captação do colóide. A lesão tem aumento de vasos, que pode ser observado na ressonância e na angiografia, que mostra vasos com fluxo centrífugo. Para complicar mais, pode haver uma cicatriz central avascular como na hiperplasia nodular focal e alguns adenomas podem ser hipovasculares.

Adenomas costumam ser únicos e geralmente grandes (> 10 cm). Na biópsia hepática, pode ser difícil diferenciar o adenoma do fígado normal e do hepatocarcinoma bem diferenciado. Além da diferença sutil entre a aparência dos hepatócitos normais e a dos tumorais e a ausência das células de Kupffer, um achado característico é a presença de arteríolas intralobulares "flutuando" sem a tríade usual de arteríola, ducto biliar e trato portal. Outros achados possíveis são a presença de células gigantes, colestase, hialinos "alcoólicos" e inclusões de alfa-1-antitripsina.
Evolução Clínica
Até um terço dos indivíduos podem se apresentar com hemoperitôneo pela rutura do tumor, necessitando de cirurgia de urgência. Apesar da ocasional transformação para hepatocarcinoma, o maior risco é mesmo a rutura.
Tratamento
O tratamento é cirúrgico sempre que possível, pelo elevado risco de hemorragia e um menor risco de transformação em câncer. O tratamento pode ser feito por cirurgia aberta ou laparoscópica, dependendo da experiência do cirurgião. É possível o tratamento percutâneo do tumor, com resultados aparentemente bons com a ablação por radiofrequência. Como há a possibilidade de regressão espontânea de lesões pequenas com a interrupção do uso de contraceptivos, essa pode ser uma opção em casos limitados. Quando não for realizada cirurgia, os pacientes devem ser seguidos de perto para o caso de transformação maligna ou crescimento do tumor. Recomenda-se portanto a suspensão dos contraceptivos e evitar gravidez, que é no entanto segura em mulheres já operadas sem sinais de recidiva do tumor.
Prognóstico
Com a interrupção do uso de contraceptivos orais e extração do tumor, o prognóstico é excelente.
POSTADO POR: Maria Albertina Deodato de Brito,em 23 de abril de 2010 às 10:30
REFERÊNCIAS: http://www.hepcentro.com.br/tumores_benignos.htm
ADENOMA HEPATOCELULAR
Introdução
O adenoma hepatocelular é um tumor de origem epitelial que era muito raro antes da disseminação do uso de contraceptivos orais. Agora, estima-se que apareça em 34 de cada 100.000 usuárias de contraceptivos, sendo que o risco é maior em mulheres acima de 30 anos de idade e que usaram estrógenos de alta dose por mais de 5 anos.
Etiologia
É evidente a correlação entre contraceptivos orais e o adenoma hepático. Por essa epidemiologia, já observa-se uma dramática queda na incidência de adenomas com a redução da dose de estrógenos nos contraceptivos na última década. Outro fato interessante é a incidência de adenomas em homens que usam esteróides androgênicos que são transformados em estrógenos durante a metabolização.

Este tumor também pode estar relacionado a outras doenças, como a doença de acúmulo de glicogênio tipo I (Von Gierke), tirosinemia e galactosemia. Nesses casos, a doença é mais predominante em homens e tem alto risco de transformação em câncer. Outra condição, a adenomatose hepatocelular múltipla, onde há geralmente mais de 4 nódulos, é distinta da adenomatose isolada e não será discutida aqui.
Sinais e Sintomas
Geralmente, não há sintomas e o diagnóstico é feito ao acaso durante exames de rotina ou para investigar outro problema independente. Também pode ser feito pela presença de tumor palpável no fígado, dor por hemorragia intratumoral ou por crise dolorosa pela rutura do tumor, que pode levar a hemorragia maciça.
POSTADO POR: Maria Albertina Deodato de Brito, em 23/04/2010, às 10:02
REFERÊNCIA: http://www.hepcentro.com.br/tumores_benignos.htm
sábado, 24 de abril de 2010
TUMORES BENIGNOS DO FIGADO
Introdução
A hiperplasia nodular focal (HNF) é o tumor hepático benigno mais comum depois dos hemangiomas. Com e exceção deste último, a HNF corresponde de 66 a 86% dos tumores benignos. A HNF não é uma lesão que se transforma em câncer, geralmente é encontrada em exames de rotina e, na grande maioria dos casos, não deve ser realizado nenhum tratamento.
Etiologia
A causa da HNF ainda não está bem esclarecida, mas provavelmente surge de uma malformação vascular que leva a um aumento local do fluxo sanguíneo. Com esse aumento da oferta de sangue, há multiplicação das células do fígado (hiperplasia) e provavelmente transformação dessas células nas células do tumor. Apesar de ser muito mais comum em mulheres (8 a 9,1 mulheres para 1 homem) em idade fértil (20 a 50 anos), não há evidência conclusiva sobre ação hormonal natural ou anticoncepcionais.
Pode haver múltiplas HNF no mesmo indivíduo, que pode apresentar ainda outras lesões, incluindo anormalidades vasculares (hemangioma hepático, telangiectasia cerebral, aneurismas, artérias sistêmicas displásicas, atresia de veia porta), tumores do sistema nervoso central (meningioma, astrocitoma) e hemi-hipertrofia.
Sinais e Sintomas
A vasta maioria desses tumores benignos é encontrada ao acaso. Sintomas são incomuns, mas pode ser notada uma tumoração no fígado. Pode surgir dor se houver rutura ou hemorragia no interior do nódulo (a hemorragia é mais comum em mulheres usando contraceptivos orais). Exames laboratoriais são quase sempre normais.
Anatomia Patológica
Normalmente, a HNF ocorre como uma lesão capsular menor que 5 cm. Geralmente há uma cicatriz fibrosa no centro da lesão com grandes vasos arteriais espessados (hiperplasia fibromuscular) e cicatrizes menores (septos) se estendendo radialmente do centro até a cápsula, acompanhados de ductos biliares. A presença de células de Kupffer, a principal das células de defesa imunológica no fígado, ajuda a diferenciar a HNF de adenoma hepatocelular.
Diagnóstico
Seguindo as características histológicas (do tecido) do tumor, a HNF é facilmente identificável por exames de imagem. Ela se apresenta como um nódulo com cicatriz central, que é mais facilmente identificada na tomografia computadorizada. Na ressonância nuclear magnética, a cicatriz será hiperdensa em T2 com contraste com gadolínio, podendo diagnosticar a HNF com 98% de certeza (devendo-se no entanto considerar a hipótese de hepatocarcinoma fibrolamelar na presença de lesão maior de 10 cm em fígado com cirrose). A angiografia pode mostrar a lesão hipervascular com uma cicatriz pouco vascularizada e vasos de distribuição radial como uma roda de carroça. Geralmente não é necessária a realização de biópsia, a não ser em casos de rutura com indicação cirúrgica ou quando a lesão é encontrada ao acaso numa cirurgia, aonde fazer uma biópsia é muito simples.
Prognóstico
A HNF raramente evolui com rutura ou hemorragia, que são as únicas complicações do tumor. Nesses casos, ou em tumores excepcionalmente raros (> 8 cm), pode ser necessária cirurgia para a retirada do tumor. Outra opção de tratamento, com resultados variados, é a embolização da artéria que nutre o tumor, atrvés de arteriografia. Apesar da relação discutível entre contraceptivos orais e a HNF, não é recomendado o uso desses e a segurança na gravidez também é duvidosa
segunda-feira, 22 de março de 2010
Rapidinha Patológica Sobre Doenças Fibrocísticas das Mamas
Admite-se também, que existe cistos associados ao crescimento exagerado do tecido fibroso. No entanto, é importante considerar que as condições benignas sólidas mais comuns são o fibroadenoma e a necrose gordurosa.
FONTE: www.quimioral.com.br
EQUIPE:
MARIA ALCIENE
SOCORRO ALINE
TALYTA RÚBIA
KADDYJA MARIA
domingo, 14 de março de 2010
CÁLCULOS BILIARES, CÓLICA BILIAR, COLECISTITE AGUDA

O fígado fabrica a bile, um líquido amarelado com 85 a 95% de água, que contém, principalmente, colesterol (não relacionado ao do sangue), lecitina e ácidos biliares.
A bile flui do fígado para o duodeno (primeira porção do intestino delgado) no qual ajuda na digestão dos alimentos. Uma parte da secreção biliar, no trajeto, primeiramente, entra na vesícula, sofrendo um processo de concentração.
Quando algum componente da bile sofre uma modificação química ou de quantidade, pode acontecer a formação e a precipitação de microcristais, na grande maioria das vezes, dentro da vesícula biliar. Estes vão crescendo pelo acúmulo de novas camadas podendo alcançar milímetros a centímetros de diâmetro.
Quando a comida sai do estômago para o intestino, a vesícula sofre uma contração reflexa, liberando a bile lá concentrada. Essa contração e o conseqüente fluxo biliar podem mobilizar os cálculos. Esses podem trancar no caminho, logo na saída da vesícula ou no primeiro e fino canal de drenagem, chamado de cístico.
Menos freqüentemente, o cálculo tem dificuldade de passar no canal seguinte, de maior diâmetro, conhecido por colédoco. Esse traz a bile que vem do fígado e segue até o duodeno, terminando num tipo de válvula, a Papila de Vater, na qual também a pedra pode ficar impactada.
Cabe assinalar que em direção desta papila converge o Canal de Wirsung, transportando o suco pancreático. Isso permite compreender uma parte do mecanismo da inflamação pancreática reativa (Pancreatite Aguda Biliar) à presença ou à passagem do cálculo biliar nessa região.
As dificuldades de trânsito dos cálculos através dos canais biliares e a conseqüente obstrução parcial ou total do fluxo de bile podem determinar a dor da assim chamada cólica biliar.
Os cálculos estão presentes ao redor de 10 a 20% dos adultos entre 35 e 65 anos, predominando entre as mulheres que estiveram grávidas, as que têm excesso de peso e as usuárias de hormônios estrógenos e de pílulas anticoncepcionais.
Pessoas com Diabete Melito e Cirrose estão mais sujeitas a ter pedras biliares do que a população geral.
Existe também, a Colecistite Alitiásica, ou seja, inflamação vesicular sem cálculos. Esta é infreqüente, em geral aguda, mas de apresentação clínica muito semelhante àquela causada por cálculo. A causa do quadro tem sido estudada, ressaltando-se a deficiência circulatória arterial da vesícula biliar.
Fonte: ABC da saúde
Por: Maria Tatiana e Vivianne Vandesmet
Abscessos Hepáticos Piogênicos

Os abscessos hepáticos são conhecidos desde a época de Hipócrates. Em 1938, Ochsner e colaboradores definiram o tratamento cirúrgico como o mais adequado. Com o advento dos antibióticos, McFadzean e associados preconizaram a aspiração fechada com antibioticoterapia para o tratamento dos abscessos solitários em 1953. Esse tratamento foi relativamente esquecido, e a drenagem cirúrgica aberta continuou como o tratamento de escolha.
Com o aparecimento de novas técnicas de diagnóstico por imagem, que permitiam a localização precisa da lesão, desenvolveram-se nos anos 80 a aspiração e a drenagem percutâneas guiadas por imagem.
As bactérias piogênicas chegam ao fígado por vários caminhos. A doença do trato biliar é responsável por grande porcentagem dos casos, e pode ocorrer por obstrução maligna, benigna da árvore biliar, com colangite. Antes do advento dos antibióticos, a disseminação, por via portal, de bactérias, ocorria na diverticulite e apendicite. Na infância, ocorre mais freqüentemente por infecção na veia umbelical. Disseminação via artéria hepática ocorre durante bacteremia por endocardite, osteomielite ou outros. A disseminação por contigüidade permite o acesso bacteriano ao fígado em abscessos subfrênicos ou pneumonias.
Podem ser várias as causas de um abscesso hepático: ele pode se desenvolver a partir de uma infecção abdominal como apendicite, diverticulite ou perfurações do intestino, além de infecção no sangue ou no trato biliar (secreção do fígado) ou ainda por trauma, quando um fígado contundido se infecta. Os organismo mais comuns que causam o abscesso hepático são o Escherichia coli, o Proteus vulgaris e o Enterobacter aerogenes. A incidência é de 1 em cada 10 mil pessoas.
Fonte:ABC da Saúde
Por:Maria Tatiana e Vivianne Vandesmet
Hepatite Autoimune

A hepatite autoimune (HAI) é uma doença causada por um distúrbio do sistema imunológico, que passa a reconhecer as células do fígado (principalmente hepatócitos) como estranhas e desencadeia uma inflamação crônica e destruição progressiva das mesmas.Cirrose biliar primária, colangite esclerosante primária, colangite autoimune e outras hepatopatias crônicas que têm bases imunológicas, pelas suas manifestações colestáticas e pela resposta insatisfatória à corticoterapia, são consideradas à parte. Mesmo a HAI provavelmente é um conjunto de doenças diferentes, como pode-se observar pelas manifestações, achados laboratoriais, evolução e resposta ao tratamento tão distintos que o diagnóstico faz-se por meio de um sistema de score (pontuação) e há descrições de subtipos diferentes de hepatites autoimunes.
Recidivas ocorrem em 49% dos pacientes dentro de 6 meses da retirada do tratamento e em 74% em 3 anos, pois a causa da doença não é resolvida. Nesses casos, o tratamento é reiniciado. Essas pessoas que têm recidiva são mais predispostas a novas recidivas e progressão mais rápida da doença. Por esse motivo, aqueles que têm múltiplas recidivas podem ter um tratamento alternativo,com bons resultados, sem alteração na sobrevida.
Por: Maria Tatiana e Vivianne Vandesmet
quarta-feira, 10 de março de 2010
Colestase

Sintomas
A icterícia e a urina escura são decorrentes do excesso de bilirrubina na pele e na urina, respectivamente. Algumas vezes, as fezes são claras devido à ausência de bilirrubina no intestino. Alem disso, as fezes podem conter um excesso de gorduras (condição denominada esteatorréia), pois não existe bile no intestino para ajudar na digestão das gorduras alimentares. A ausência de bile no intestino também acarreta uma absorção inadequada de cálcio e de vitamina D. Se a colestase persistir, a falta desses nutrientes poderá causar perda óssea, que pode acarretar dores ósseas e fraturas.
As substâncias necessárias para a coagulação sangüínea também são mal absorvidas, acarretando uma propensão ao sangramento fácil. A retenção de produtos da bile na circulação pode pode causar prurido e, conseqüentemente, lesões cutâneas devidas ao ato de coçar. A icterícia prolongada devida a uma colestase acarreta uma alteração da coloração da pele, passando a ter uma cor de barro, e a formação de depósitos amarelos (de gordura) na pele. A causa da colestase determina se o indivíduo apresentará outros sintomas como, por exemplo, dor abdominal, perda de apetite, vômito ou febre.
Tratamento
Normalmente, a obstrução extra-hepática pode ser tratada cirurgicamente ou através de um procedimento endoscópico (procedimento realizado com o auxílio de um tubo de visualização flexível com instrumentos cirúrgicos acoplados). Dependendo da sua causa, a obstrução intra-hepática pode ser tratada de várias maneiras. Quando existe a suspeita da causa ser um medicamento, o indivíduo deve interromper o seu uso. Quando a causa da obstrução é uma hepatite, a icterícia e a colestase desaparecem no decorrer da doença. Para tratar o prurido, pode ser administrada a colestiramina pela via oral.
Este medicamento ligase a determinados produtos da bile no intestino e impede a sua reabsorção. Conseqüentemente, eles não irritarão a pele. Exceto quando o fígado encontra-se gravemente comprometido, a administração de vitamina K pode melhorar a coagulação sangüínea. Quando a colestase persiste, podem ser administrados suplementos de cálcio e de vitamina D. No entanto, eles não são muito eficazes na prevenção da doença óssea. Quando ocorre uma excreção excessiva de gordura nas fezes, o indivíduo pode necessitar de suplementação de triglicerídeos.
Icterícia
Hemólise, isto é, a destruição de hemácias que leva à produção de bilirrubina a partir da hemoglobina
Falha no mecanismo de conjugação nos hepatócitos
Obstrução no sistema biliar

- Icterícia por acumulação de bilirrubina conjugada ou direta
A bilirrubina é um produto da metabolização dos grupos Hemo. Existem dois tipos de bilirrubina, a não conjugada ou indireta e a conjugada ou direta. A bilirrubina conjugada é o resultado da metabolização hepática da não conjugada. Depois de ser conjugada a bilirrubina torna-se hidrossolúvel, de modo que pode ser excretada pela urina, se bem que isto só acontece em situações patológicas já que geralmente é liberada na bílis, posteriormente degradada pelas bactérias dos intestinos em urobilinogênio, que dá a cor característica às fezes e por sua vez é parcialmente reabsorvido no intestino e excretado pela urina conferindo-lhe também um pouco de coloração.
- Icterícia por acumulação de bilirrubina não conjugada ou indireta
Este tipo de Icterícia tem etiologias bastante distintas, tanto pode dever-se a um défice de conjugação hepática (Hepatite, Cirrose, etc) assim como um aumento da produção de bilirrubina de forma que o fígado não consiga compensar(hemólise, ou eritropoiese anormal). Neste tipo de Ictericia aumenta bastante a quantidade de sais biliares, e conseqüentemente a quantidade de bilirrubina transformada em urobilinogênio pelas bactérias intestinais, o que provoca umas fezes bastante escuras. Além disso também aumenta a reabsorção entérica urobilinogênio, porém sua excreção na urina é reduzida, isso ocorre pela alta lipossolubilidade da bilirrubina não-conjugada que dificilmente é retirada do sangue pelos rins.
- Icterícia Neonatal
O recém-nascido pode apresentar icterícia que geralmente se inicia após 1 ou 2 dias de vida, chamada icterícia fisiológica do recém-nascido, desaparece espontaneamente após poucos dias e deve-se a um metabolismo hepático pouco maduro.
Postado por: Jorge Ney e Aline Ferreira
terça-feira, 9 de março de 2010
hipertensão portal

A hipertensão portal é uma complicação séria da cirrose, contribuindo para algumas das complicações das hepatopatias crônicas.
A veia porta é derivada da veia esplênica e da veia mesentérica superior e inferior. Portanto, recebe o sangue que drena da circulação esplâncnica para o fígado. O fígado é o principal sítio de resistência ao fluxo venoso portal e age como uma rede vascular distensível de baixa resistência. A pressão venosa portal é normalmente baixa (5-10 mmHg), sendo a hipertensão portal definida como superior a 10 mmHg.
As mudanças na pressão do sistema portal são reguladas pela Lei de Ohm, que estabelece que mudanças na pressão (P1-P2) em um vaso dependem da interação entre fluxo sangüíneo (Q) e resistência vascular (R).
(P1-P2) = Q x R
O aumento da resistência portal pode ocorrer em qualquer lugar ao longo do sistema venoso, isto é, na veia porta ou em suas tributárias antes que o sangue chegue ao fígado (obstrução pré-hepática), nos espaços vasculares dentro do fígado (obstrução intra-hepática), ou após (obstrução pós-hepática). A obstrução intra-hepática, por sua vez, é muito mais complexa. Oclusão dos pequenos ramos portais dentro da tríade portal (obstrução pré-sinusoidal pode complicar doenças hepáticas nas quais há extensa infiltração ou fibrose inflamatória portal e peri-portal. Alternativamente, o fluxo sangüíneo pode ser impedido por estenose dos sinusóides pela deposição de colágeno ou oclusão dos mesmos por elementos celulares contráteis (obstrução sinusoidal). Finalmente, o fluxo venoso portal pode ser impedido ao nível das vênulas hepáticas terminais, devido a oclusão induzida por toxinas (obstrução pós-sinusoidal).
Causas de hipertensão portal
Obstrução pré-hepática
Trombose da veia esplênica
Trombose da veia porta
Obstrução intra-hepática;
Pré-sinusoidal: esquistossomose, sarcoidose, fibrose hepática congênita
Sinusoidal: fibrose alcoólica, crise de falcização, infiltração mielóide na mielofibrose;
Pós-sinusoidal: fibrose perivenular induzida pelo álcool, doença veno-oclusiva por quimioterápicos
Obstrução pós-hepática:
Insuficiência cardíaca direita;
Pericardite constritiva;
Síndrome de Budd-Chiari.
Postado por: Jorge Ney e Aline ferreira
domingo, 21 de fevereiro de 2010
Encefalopatia hepática

A encefalopatia hepática é uma manifestação de doenças no fígado, aonde há um excesso de produtos tóxicos provenientes da alimentação e do próprio fígado, que deveria eliminá-las. A encefalopatia surge quando o fígado torna-se incapaz de eliminar ou transformar esses tóxicos pela destruição das suas células e/ou porque o sangue que vem do sistema digestivo é desviado do seu caminho normal e vai direto para a circulação geral (incluindo a do cérebro) sem passar pelo fígado antes.
Praticamente todo o sangue que passa pelo tubo digestivo, desde a parte final do esôfago até o ânus, recebe os produtos da digestão e absorção dos alimentos. Esses produtos não podem ser distribuídos diretamente aos outros órgãos, pois muitos são tóxicos ou precisam ser transformados antes de entrarem na circulação. Esse sangue corre por veias que vão se unindo até chegar na veia porta hepática, que é a principal fonte de sangue do fígado (há ainda a artéria hepática, que é necessária para trazer mais oxigênio ao fígado).
No interior do fígado, o sangue flui da veia porta para veias cada vez mais finas, até que chega aos sinusóides (aonde os hepatócitos processam os produtos da digestão, além de muitas outras funções) e depois é coletado pelas veias centrolobulares, que levam o sangue para fora do órgão até as veias hepáticas, depois para a veia cava inferior e o coração, de onde o sangue com os nutrientes será distribuído por todo o organismo.
Na cirrose, há a formação de cicatrizes no interior do fígado, distorcendo toda a sua estrutura, o que prejudica o fluxo de sangue. Com o fluxo reduzido, a pressão do sangue em todas as veias aumenta, o que chamamos de hipertensão portal. Essa hipertensão no sistema porta hepático pode trazer diversas conseqüências, como inchaço nas pernas, falta de ar (síndrome hepato-pulmonar), falência dos rins (síndrome hepato-renal), ascite e a dilatação de veias. Essa dilatação ocorre em todas as veias que levam sangue até o fígado (uma das consequências disso é o surgimento de varizes de esôfago). Com essa dilatação, também dilatam veias (antes finas) que ligam as veias "antes" do fígado com a veia cava, fazendo um "curto-circuito" (shunt) que desvia parte do sangue do fígado para a circulação geral, incluindo o cérebro.
Não há uma explicação clara para o surgimento da encefalopatia hepática. A maioria das teorias baseia-se na comprovação de que a concentração de amônia no sangue está aumentada nos cirróticos, especialmente naqueles com encefalopatia. A amônia é produzida principalmente no intestino e deveria ser transformada em uréia (ou glutamina, a partir de glutamato) pelo fígado e eliminada pelas fezes e urina. Essa amônia em excesso, no cérebro, afeta os neurotransmissores e portanto o funcionamento cerebral. Os efeitos da amônia no cérebro incluem a redução nos potenciais pós-sinápticos, aumento na captação de triptofano (cujos metabólitos, entre eles a serotonina, são neuroativos), redução no ATP com perda de energia e o aumento da osmolaridade intracelular dos astrócitos (pela formação de glutamina), que leva ao seu inchaço e vasodilatação cerebral.
Diversas outras teorias ajudam a explicar a encefalopatia hepática, pois a concentração de amônia no sangue, apesar de aumentada na encefalopatia, não está diretamente relacionada ao grau da doença. Excesso de mercaptanos, manganês e de ácidos graxos de cadeia curta, desequilíbro entre aminoácidos aromáticos e não aromáticos, são outras explicações para a doença.
Postado por: Danilo Souza
FONTE: http://www.hepcentro.com.br/encefalopatia_hepatica.htm